1.3 La loi 100 de 1993. 23
La réforme de la Constitution représente pour la Colombie un des événements les plus importants de l’histoire contemporaine. 24 Dans le domaine de la santé, elle s’appuie d’abord sur les dispositions de la loi 10 de 1990 ; mais rapidement compte tenu de l’intérêt capital de la question, le problème de la santé dans le pays est devenu un des principaux sujets du débat public durant la période de réforme de la Constitution. 25
Avant de présenter les dispositions générales de cette loi, il convient d’en préciser les principes fondamentaux et les différences par rapport aux réformes du secteur de la santé qui ont eu lieu dans d'autres pays et notamment au Chili. Dans cette discussion, on retrouve la distinction classique entre les modèles économiques libéraux ou orthodoxes.
Les principes fondamentaux de la loi. 26
Comme on l’a expliqué précédemment, la loi est la conséquence de multiples efforts pour mettre en œuvre un système décentralisé, plus efficace et plus équitable pour la population. Bien sûr, cela a entraîné de nombreux débats de différentes natures et de multiples scénarios. Les prises de décisions se sont essentiellement déroulées à l’Assemblée Nationale Constituante et dans les différentes commissions de discussion chargées du problème de la santé.
A partir des nouvelles dispositions de la Constitution, il a fallu rédiger la loi qui donnerait un sens aux propos de la Constitution. C'est donc au sein du nouveau Gouvernement et du nouveau Parlement que s’est déroulée la discussion. La conjoncture qui entoure ce Gouvernement (voir annexe No. 1) explique, d’une certaine façon, le développement des discussions et même partiellement leurs résultats.
Dans ce processus, il y a un aspect particulier qui doit être souligné : le gouvernement en place a montré un intérêt majeur quant au changement du régime des retraites et des fonds de retraites. Le projet de réforme du système de sécurité sociale dans la santé, qui a été élaboré par une commission du parlement assistée d’experts techniques étroitement liés au secteur, est devenu finalement un instrument clef pour atteindre les objectifs du gouvernement et en même temps aboutir à une sorte d’équilibre politique dans la réforme globale, par l’introduction d’une dimension sociale face aux enjeux financiers soulevés par les fonds de retraites 27 (Jaramillo 1997).
On signalera, dans la loi, treize principes formellement exprimés :
- La spécialisation des institutions publiques,
- La réussite de la couverture universelle des services de soins.
- La création d’un régime de subsides.
- L’entrée dans le système du secteur privé.
- L’encouragement de la concurrence et du libre choix.
- La garantie d’un plan intégral de santé.
- La garantie de la promotion et la prévention.
- La garantie de la prise en charge des risques naturels.
- La création de mécanismes de compensation et de solidarité.
- La création de mécanismes de contrôle des coûts.
- La réforme les hôpitaux.
- La gestion décentralisée de la santé publique et des subsides demandés.
- La redéfinition du système de direction et de contrôle.
Présentation de la loi.
La loi 1993 développe le mandat de la constitution de 1991, qui établie un concept général de sécurité sociale. Elle détermine le contenu et la définition du “ Système de Sécurité Sociale Intégrale ” à partir de deux buts principaux : la réussite de la couverture universelle et la fin d’une situation de monopole 28 défavorable à la libre concurrence et au libre choix.
La sécurité sociale, avant la loi 100, couvrait environ 20% de la population. Elle prenait en compte uniquement les risques de santé et les charges des retraites pour les fonctionnaires, ainsi que les employés privés faisant partie du système de contribution, mais elle ne prenait pas en charge leurs familles.
Mais la concurrence cherche en même temps à offrir différentes options aux usagers de telle sorte qu’ils puissent choisir parmi plusieurs offres de services, des entreprises, des institutions ou même des professionnels. Cette approche trouve son origine dans les formulations de la pensée néolibérale, et dans le cas de la Colombie, elle présente une grande différence avec les réformes du secteur de la santé d’autres pays tels que les Etats Unis et le Chili.
La loi stipule qu’il n’existerait qu’un seul et unique Plan Obligatoire de Santé –POS-, lequel serait offert par toutes les EPS, et la différenciation serait fonction du prestige, de la qualité, de l’opportunité des services ou encore de l’accessibilité géographique proposée aux usagers. C'est la différence majeure avec les Etats Unis ou le Chili, où les usagers potentiels doivent choisir parmi quelques 5000 plans différents entraînant forcément une discrimination (introduite par la loi ) entre les nantis et les plus démunis.
L’analyse du système chilien (lequel avait été «le MODELE » à suivre pour les autres pays d’Amérique Latine) montre l’importante discrimination qu’il crée à l’usage parmi les différentes couches sociales de la population. Dans la pratique le modèle néolibéral modifie le concept de sécurité sociale par celui d’assurances privées. Ses effets négatifs les plus notables en sont les phénomènes d’exclusion ou de sélection par le bas de groupes sociaux qui ont le plus besoin de prestations de soins : les pauvres, les vieux, les femmes enceintes et les patients atteints d’une grave maladie (Jaramillo 1997).
Le raisonnement de Jaramillo, un des plus éminents analystes du problème de la sécurité sociale en Amérique Latine, à propos du système chilien, vaut d’être reproduit complètement :
‘(...) “ Graficamente vale decir : el sistema chileno de seguridad social en salud es muy bueno cuando se es varon, joven, adinerado y no se padece de ninguna enfermedad grave ”. ( De façon imagée, on peut dire : le système chilien de sécurité sociale en santé est très bon lorsqu’on est un garçon, jeune, riche et qu'on n’est atteint d’aucune maladie grave).’L’élaboration de la loi et sa discussion au parlement ont fini par exprimer d’une façon ou d’une autre les différentes influences et positions qui ont fait jour lors de sa formulation. Jaramillo fait une présentation de la loi en douze principes (Jaramillo 1997) qui peuvent être présentés à partir des influences qu’ils ont reçues.
De la conception dite bismarckiana : 29
1. L’intégralité : elle fait référence à la couverture de toutes les contingences qui touchent à la santé, la capacité économique et en général aux conditions de vie de l’ensemble de la population. Pour y parvenir chacun devrait payer une contribution proportionnelle à sa capacité. 30
Pour ce qui touche la santé publique (donc les programmes de prévention et de promotion de la santé), les experts signalent que les politiques de santé doivent atteindre l’ensemble des facteurs déterminant la santé et la maladie. C’est à dire les problèmes de propreté environnementale, l’éducation, la nutrition, le comportement individuel et social, etc. Dans la perspective de la OPS-OMS il s’agit de créer des “ municipios saludables ” (municipalités salubres).
Le système de sécurité sociale de la loi 100 prévoit l’intégralité verticale, c’est-à-dire la couverture des risques et des services de santé pour chaque individu –ils sont inclus dans le POS- et en plus une intégralité horizontale permettant la couverture des différents bénéficiaires membres de la même famille, qui devront être inclus dans le régime de protection.
2. L’universalité : c’est la garantie de la protection pour toutes les personnes sans discrimination, pendant toutes les étapes de leur vie. En santé, ce serait le produit de l’adhésion progressive de tous les habitants au régime de santé, soit par le régime contributif, soit par le régime des subsides. 31
Le problème que pose cette définition, c’est la question de la part des ressources provenant de l’Etat. La loi prévoit donc la progressivité de la participation étatique de même celle du secteur privé (articles 48 et 49 de la Constitution), néanmoins la loi 60 avait déjà consenti des compromis financiers assez conséquents au profit du secteur de la santé.
La Constitution et la loi 100 (article 165), disposent impérativement que les services de santé publique “ sont obligatoires, gratuits et seront financés avec les impôts ”.
Rappelons ici qu’autour de cette problématique (analogue à celle du principe d’intégralité), la théorie économique a développé plusieurs courants de pensées, pas toujours dans la même direction. Citons pour tout dire, quelques réflexions du professeur Amartya Sen autour de la théorie du choix social :
‘“ (...) Il n’est aucunement nécessaire que ses différences reflètent toujours des caractéristiques personnelles immuables ; elles se rapportent parfois à des conditions sociales sur lesquelles la politique publique peut avoir une influence. L’état de la santé publique, en particulier, et celui de l’environnement épidémiologique peuvent affecter profondément la relation entre le revenu personnel et la liberté de jouir d’une bonne santé et d’une longue vie. ” (Sen 1999).’En fait le problème se pose particulièrement dans la capacité réelle du système à parvenir à l’adhésion de toute la population. C’est-à-dire la capacité opérationnelle des unités dans le système. Comme on le verra, une des stratégies consisterait donc à faciliter la création de mécanismes pour y parvenir, notamment la création des EPS.
On ne développera pas ici les différentes analyses relatives aux problèmes et solutions de financement du système. Mais il faut souligner que la plupart des études qui ont été menées à ce propos démontrent que les difficultés fondamentales du système de sécurité sociale ne sont pas d’ordre financier en tant que tel. 32 (Gonzalez 1997).
3. L’obligation : il s’agit de la différence principale entre la sécurité sociale et les assurances privées ; la première étant obligatoire, la seconde volontaire et facultative. Les fonds de la Sécurité Sociale sont essentiellement constitués par des recettes parafiscales et non par les versements des divers souscripteurs des assurances privées.
La loi 100 renforce l’obligation existante, à savoir l'affiliation obligatoire de tous les travailleurs salariés, en rendant impérative l’affiliation de tous les citoyens. Ce mécanisme tend à l’élargissement de la solidarité entre les individus, les entreprises, et les régions de plus hauts revenus vers celles des plus faibles. Ce n’est pas la convenance individuelle mais la recherche du bien commun.
La contribution de chaque salarié équivaut à 12% de leur salaire, dont 1% est directement versé au fonds de solidarité. Ce caractère de recettes parafiscales obligatoires implique qu’il importe peu que les services soient utilisés ou non par les affiliés : c’est la manière de financer globalement et collectivement le système.
4. La solidarité et l'équité : ‘ “ (...)c’est-à-dire la pratique de l’aide mutuelle entre les personnes, les générations, les secteurs économiques, les régions et les communautés, à partir du concept de transfert de ceux qui ont le plus vers ceux qui ont le moins. Les ressources qui sont versées du budget public seront orientées vers les groupes sociaux les plus démunis et les plus faibles (...) ” ’ ‘ 33 ’
Ce principe a été l’un de plus controversés parmi les différentes positions idéologiques et techniques qui ont entouré la loi 100. Selon la vision néo-libérale de la sécurité sociale, il fait partie du paternalisme de l’Etat, et accentuerait la pauvreté davantage qu’il ne la soulagerait.
La solidarité sociale que doit caractériser un système de sécurité sociale implique, à priori, un mécanisme de compensation des coûts et de redistribution des revenus dans un système parafiscal. Elle est radicalement différente de la solidarité statistique des assurances privées, dans lesquelles tous les associés sont solidaires à partir des probabilités d’occurrence des inconvénients.
Le cas chilien montre que si la contribution obligatoire se transforme en prix obligatoire, donc en rapport direct avec le type de plan de santé qu’on achète (donc l’existence de plusieurs plans), cela implique que l’apport fait par chaque personne est équivalent à la valeur du plan de couverture de chacun ; avec comme résultat, dans le cas chilien, que 78% de la population qui se trouve en dehors des couvertures similaires à celles qui existaient dans le régime antérieur ; et ce parce qu'ils manquent de ressources suffisantes pour s’offrir les plans complémentaires les plus complets dans le marché.
Afin de maintenir et de faire fonctionner ce principe de solidarité, il faut trouver une viabilité financière à partir du maintien et du développement des systèmes de compensations et de solidarité (ou des subsides croisés). Cela suppose : la solidarité par revenus, donc des plus riches vers les plus pauvres (individus, entreprises, régions), le maintien de la solidarité par risques, donc des plus jeunes et en bonne santé, vers les enfants, les anciens, les victimes d’affections chroniques ou de maladies graves et même vers les femmes en âge fertile.
La loi 100 dans le domaine de la santé a maintenu ce principe, mais pour les retraites il y a eu un changement important avec l’introduction des fonds de pension privés et les équivalences entre les montants apportés et les prestations en retour attendues de la part des adhérents. Cela a été l’expression de la lutte entre deux conceptions différentes. (Jaramillo 1997).
Les calculs des techniciens avaient établi que pour instaurer l’équilibre financier du système, il était nécessaire que dans le groupe des salariés, chaque famille ait au moins 1.43 personnes qui cotisent à partir d’une base d'au moins 1,86 salaires minimums par personne et 2,80 salaires par famille.
En Colombie, plus de 80% des salariés perçoivent moins de deux salaires minimums mensuels. Malgré cela, et étant donné les caractéristiques socio-économiques en Colombie (annexe No.1), avec en moyenne 3.21 membres par famille et plus d’une personne salariée, la contribution de chaque famille est supérieure à la base de 2,67 salaires. De cette façon, on est en présence d’une participation très volumineuse de familles vers d’autres cotisant sur la base de revenus plus bas.
La solidarité ne résulte donc pas tant du vase communiquant des familles riches (quinze, vingt ou plus de salaires minimes par mois) vers les familles plus pauvres, mais plutôt des familles qui gagnent plus de trois salaires minimaux vers des familles qui touchent moins d'un salaire minimum par mois.
Pour ce qui est de la solidarité par risques, on peut constater que régulièrement la couche de la population la moins coûteuse est celle de la population masculine entre 15 et 44 ans (voir le Tableau No. 1.4), c’est-à-dire la plus productive et possédant les revenus majeurs.
| Groupe d’âge | Coût relatif | Valeur en US dollar |
| 0-1 1-4 5-14 15-44 hommes 15-44 femmes 45-59 60 + |
2.15 1.48 0.74 0.35 1.12 1.26 1.45 |
303.732 209.568 104.076 49.560 158.592 178.416 205.320 |
| Moyen | 1.00 | 141.600 |
Puisque tous les affiliés ont le droit à une même Unité Par Capitation (UPC) 35 (se montant à 150 US$ par an), on peut en déduire que le système de solidarité (ou de subsides croisés) se présente aussi entre jeunes et vieux, entre hommes adultes actifs et enfants, ainsi qu’entre hommes et femmes, le tout sans aucun rapport avec la tranche économique des affiliés.
Il est évident que, si l’on instaurait un autre système, déterminé et régulé par les intérêts de marché, la sélection des affiliés donnerait priorité au groupe de population le moins coûteux et par conséquent établirait une sélection adverse vers les couches les plus coûteuses.
5. L’unité : elle fait référence à l’articulation des politiques, des régimes, des procédures et de différents éléments permettant la prestation de la sécurité sociale. Elle cherche à unifier les critères des politiques de santé et pour le secteur public et pour le secteur privé. 36
Il ne s’agit pas de créer le monopole d’une organisation ou d’une institution de sécurité sociale, mais de créer un seul régime d’obligations et de bénéfices, et dans le même temps, permettre et encourager la diversification des entités qui vont rendre opérationnel le système.
La création des “ Empresas Promotoras de Servicios ” -EPS- (Entreprises pour promouvoir des services de santé) et des “ Instituciones Prestadoras de Servicios ” -IPS- (Institutions qui offrent les services de santé), est une œuvre de la loi 100, dans la perspective de donner une structure institutionnelle au système. 37
On notera, toutefois, que trois grands groupes de la population restent en dehors du système. 38
Néanmoins, avec l’existence d’un seul régime de bénéfices et d'un seul plan obligatoire de santé (POS) ont été mis en place deux systèmes financiers permanents : le système de contribution et le système des subsides.
En résumé, tous les salariés versent un pourcentage de leur salaire (12%), pour couvrir les services de santé, dont une partie (1%) est destinée au fonds de solidarité lequel reçoit en même temps des ressources de l’Etat, servant à financer le régime des subsides (Figure No.1)
La figure représente un schéma du fonctionnement du système de la sécurité sociale dont les flux des principales ressources économiques.
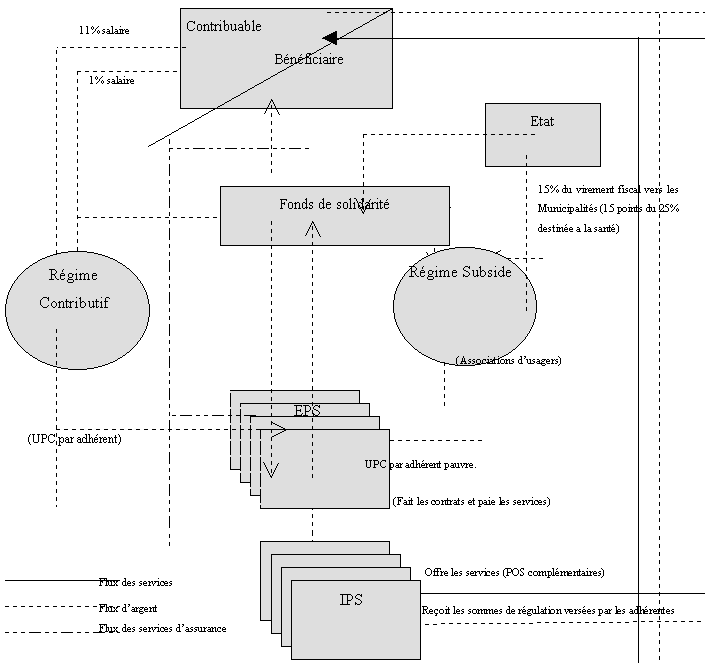
De la conception néolibérale 39 (et particulièrement de sa vision de la modernisation de l’Etat), ont été retenus :
6. Le libre choix : le système prévoit la participation de différentes entités offrant l’administration (EPS) et la prestation directe des services de santé (IPS), sous la régulation de l’Etat, tout en garantissant la liberté de choix aux usagers parmi les EPS et les IPS.
Le libre choix est un des piliers de la pensée néolibérale, il fait partie des libertés individuelles. Selon ce courant idéologique, le libre choix est aussi un mécanisme technique qui favorise l’amélioration de la qualité et de l’efficacité des organisations concurrentielles.
Il doit être subordonné à la libre concurrence de plusieurs offres de services. Il s’exprime de différentes façons :
- - le choix parmi plusieurs EPS pour gérer les aspects financiers comme les versements des cotisations, l'octroi des contrats de services,
- - le libre choix des affiliés aux EPS, des établissements de soins et autres (IPS), des différents fournisseurs de services, de telle sorte que les IPS entrent en concurrence en matière de qualité, en dehors de leur condition d’entreprise publique, privée ou autre.
- - le libre choix aussi par rapport à la sélection des professionnels de la santé auxquels vont avoir recours les usagers (particulièrement les médecins, les infirmiers, les aides soignants, etc.).
- - le choix entre plusieurs technologies de soins, entre des critères d'hébergement dans les hôpitaux, garanti, entre autre, par la souscription de plans complémentaires de santé (similaires aux mutuelles en France).
Pour bien développer cet aspect, la loi prévoit que les établissements de soins du secteur public devront se transformer en entreprises avec une gestion autonome. C'est pour cela que la loi oblige les hôpitaux publics et les cliniques du ISS (l’institution monopolistique de l’Etat jusqu’à présent) à se transformer en Empresas Sociales del Estado –ESE-.
Les ESE sont des entreprises ayant une autonomie de gestion, financière, l’autonomie de contracter, jouissant d'une situation favorable à la concurrence avec le secteur privé. On verra, un peu plus loin et en détail, la figure des ESE, puisqu’ils sont au centre de notre étude.
Le libre choix est garanti par la loi au moyen de deux dispositions fondamentales :
- - le terme du monopole de l'ISS pour la gestion de la sécurité sociale du secteur privé, en même temps la suppression de l’adhésion obligatoire de certaines couches de la population à une entité de sécurité ou de prévision sociale spécifique, et l’établissement de la libre affiliation des fonctionnaires et travailleurs du secteur privé à n’importe quelle EPS.
- - l’ouverture de la concurrence entre les différentes EPS et IPS pour parvenir à l’adhésion des usagers, sans pour autant pouvoir les exclure parce qu’ils sont atteints d'affections très coûteuses (sélection par le bas).
Il est important de signaler, comme un des aspects légaux les plus importants, que cette caractéristique de libre choix parmi plusieurs EPS permet, en outre, la création d’un système de contrôle du marché de la part des usagers, pour trouver de meilleures conditions de qualité dans les services ; ceci étant valable pour tous les affiliés, ceux qui sont au régime contributif aussi bien que ceux qui appartiennent au régime des subsides.
Dans ce scénario, il y a quand même un vide essentiel qui doit être comblé : la gestion de l’information autour des entreprises qui offrent des services de santé. En général, l’information relative au système de la sécurité sociale reste encore très limitée, constituant un obstacle considérable au développement des possibilités de contrôle et de participation qu'offre la loi.
L’un des éléments de l’imperfection du marché de la santé est justement celui de l’information qu’ont les usagers de leurs possibilités de libre choix. Pour pallier cela, la loi encourage la création d’associations ou d’alliances d’usagers, permettant dans un même temps l’amélioration des capacités de négociation de ceux-ci.
Dans le même sens, les IPS auront l’obligation de créer le système de garantie de la qualité.
7. L’efficience : il s’agit de réussir à maximiser les résultats de la prestation des services à partir de l’utilisation d’une certaine quantité de ressources. On trouvera diverses définitions telles que : l'épargne des fournitures, du temps, la montée de la productivité, et en général tout ce qui renvoie à l’optimisation des résultats.
Dans le domaine social, on ne peut pas parler de l’efficience comme la maximisation de la rentabilité financière. Par contre, on pourrait parler de la maximisation du bien être social. A ce propos, on peut consulter les discussions de la théorie économique (Sen 1982, 1999).
Le problème de l’efficience dans le domaine de la santé, comme celui de la qualité ou de l’efficacité, ne se pose pas dans les mêmes termes qu’ailleurs. Pour l’administration des entreprises chargées des services de santé, les résultats, par exemple, peuvent être regardés de multiples façons telles que :
- le chiffre d’affaires,
- le nombre d'interventions ou d'activités de soins qui ont été effectivement facturées,
- l’atteinte des objectifs de protection de la santé d’un groupe de personnes donné,
- le succès dans la solution des problèmes de soins spécifiques,
- la satisfaction des usagers,
- etc..
En dehors de ces approches, nous retiendrons dans notre étude que l’efficience pour les fournisseurs et les usagers des services dans le marché de la santé doit au moins être mesurée à partir de deux éléments :
- la protection effective de la santé des usagers, au moindre coût per capita,
- l’attention aux maladies au moindre coût par cas.
Il s’agit de concilier la rentabilité des fournisseurs et la satisfaction des usagers.
Au plan de l’économie en générale, et notamment en ce qui concerne les services publics, ont été introduits deux concepts : la décentralisation et la privatisation. Il n’y a pas d’accord à propos de la notion d’efficience de l’Etat. On le verra dans la deuxième partie, le management public (Finger et Ruchat 1997, Kliksberg 1993) fait l’objet de plusieurs réflexions.
En Colombie, le débat autour de l’efficacité de l’Etat a été largement emprunt de préjugés idéologiques et politiques. Dans les années 80, lors de la faillite du secteur financier (Misas 1985 , Avella 1986), le débat a porté sur certaines idées relatives à l’inefficacité du secteur public lui-même, et symétriquement à l’efficacité du secteur privé.
Aujourd’hui dans le domaine de la santé, la discussion se présente dans les mêmes termes. Pour certains, il s’agit d’abolir les institutions publiques et de privatiser entièrement le secteur. Pour d’autres il s’agit de fournir aux entités publiques les éléments et les outils de gestion des entreprises privées. C’est-à-dire les systèmes privés d'octroi de contrats, de financement, de comptabilité et enfin de contrôle et de coûts. De cette manière, elles seront aptes à faire face à la concurrence en empruntant le chemin de la modernisation.
A partir des lois 10 de 1990, 60 et 100 de 1993, ont été développées trois mesures différentes pour atteindre l’efficience :
- la déconcentration et la décentralisation de la gestion par l’Etat des services de santé,
- la substitution des subsides à l’offre par les subsides à la demande,
- le terme du monopole et l’établissement de la concurrence avec la régulation de l’Etat, particulièrement dans les systèmes de sécurité sociale.
8. La qualité : l’article 154 de la loi 100 signale que ‘ “ (...)le système doit établir les mécanismes de contrôle des services de telle manière que soit garantie aux usagers la qualité de la prestation des services de façon opportune, c'est-à-dire : personnalisée, humanisée, intégrale, permanente, et en accord avec les standards acceptés par les procédures et les pratiques professionnelles(...) ”. ’
Comme on le verra dans l’analyse stratégique interne des hôpitaux, la notion de qualité 40 dans le domaine de la santé est très loin d’être partagée par tous (Donabedian 1983). Au moins faut-il faire la différence entre deux types de qualité :
la qualité formelle ou subjective, présente dans le processus d’attention aux usagers, qui s’exprime par l’opportunité des soins, les temps d’attente, les critères d'hébergement et en général les conditions logistiques pendant toute le période de la relation entre l’usager et l’entité qui offre le service.
la qualité effective ou objective, en rapport avec la couverture intégrale de tous les risques, l’efficacité de résolution des diagnostics et l’impact des traitements sur les maladies, lesquels sont exprimés régulièrement avec des indicateurs tels que l’espoir de vie à la naissance ou les “ AVISA ”. 41
Dans ce domaine, on verra, lors de l’analyse de l’environnement des institutions hospitalières (E3 : chapitre 2), les différentes conditions dans lesquelles se développe la notion de qualité en Colombie, particulièrement dans le domaine de la santé.
Il faut signaler que, au moins dans une première étape, les établissements de soins seront enclins à se préoccuper davantage de la qualité formelle, moins coûteuse, que la qualité réelle, plus coûteuse et complexe à réaliser. Il faudrait passer par le développement de l’information et de l’éducation autour de toute la problématique de la santé, des usagers, pour établir les conditions nécessaires à un contrôle effectif, dans la perspective d’améliorer la qualité.
De la réforme touchant la décentralisation de l’administration publique 42 , ont été retenus :
9. La décentralisation : c’est le processus de transfert du pouvoir de l’Etat vers les autres niveaux de l’administration. Au plan local, cela signifie le transfert du pouvoir de planification des actions, d’allocation des ressources, de passation des contrats, donc des ressources technologiques, financières, humaines et logistiques, vers les municipalités.
De la même façon, la décentralisation conduit à reconnaître l’autonomie des municipalités dans la détermination de leurs priorités, la fixation des objectifs et des buts à atteindre, et même dans la détermination des procédures pour y parvenir.
Dans ce domaine, il reste encore certains aspects à clarifier, notamment celui des compétences des différents niveaux administratifs, relatives à la responsabilité face au régime dit de contribution et l’autre dit de subside.
La loi 100 poursuit la même perspective de décentralisation que la loi 10 de 1990 et la loi 60 de 1993.
10. La subsidiarité, la complémentarité et la concurrence : dans la mesure où il existe un développement très inégal entre les différentes municipalités, la loi a prévu certaines situations.
Pour des raisons techniques, financières, administratives ou en général liées au niveau de développement d’une municipalité donnée, il est possible que celle-ci ne puisse ni offrir, ni se charger de la prestation des services que la loi lui impose. C’est le principe de subsidiarité.
Dans ce cas de figure, c’est au département qu’incombe la responsabilité d’assurer la prestation de services, d’une façon transitoire, tout en cherchant à fortifier les municipalités concernées et au Ministère de la Santé celle d’autoriser et de surveiller cette opération.
De la même façon, pour des municipalités qui, en raison d’un plus fort développement, peuvent accomplir des responsabilités de niveaux supérieurs, donc de départements, elles pourront adopter le même dispositif que ceux-ci si leur niveau technologique, scientifique, financier et administratif est à la mesure de leur tâche. C’est le principe de la complémentarité.
Dans ce cas, à nouveau c'est le Ministère de la Santé qui en appréciera l’opportunité.
D’après le principe de la concurrence, les différents niveaux de l’administration et ses entités décentralisées pourront s’associer à d'autres entités, même à caractère privé, pour remplir leur rôle dans le domaine de la sécurité sociale.
11. L’autonomie des institutions : un des principaux obstacles à la modernisation et à la transformation du système de sécurité sociale a toujours été la dépendance des institutions et des localités à leurs régions. Il faut donc trouver les moyens pour les rendre autonomes.
Doter les institutions de la personnalité juridique a été une des tâches de la loi. Comme il a été déjà signalé le dispositif s’appelle, aujourd’hui, Empresas Sociales Del Estado.
A partir de cette nouvelle identité juridique, les institutions locales peuvent, en complète autonomie administrative, embaucher des fonctionnaires, acheter des fournitures, déterminer leur budget et planifier leurs activités. La loi prévoit, néanmoins, de maintenir l’articulation technique et le réseau des établissements de soins parmi les institutions du système de la santé.
Derrière ces dispositions de la loi il y a, comme on le verra dans le chapitre consacré à l’analyse stratégique interne des institutions (chapitre 3), mais aussi lorsqu’on présentera les résultats du terrain, plusieurs idées faisant référence à l’efficacité des entreprises privées. Une sorte de paradigme a priori, qui veut que la gestion publique ne soit pas efficiente, tandis que la gestion privée est une garantie d’efficacité.
Pour l'analyse de la validité ou non de ces a priori, seront évoquées, entre autres, les théories qui abordent le management public (Finger et Ruchat 1997, Crozier 1997a). Comme il a été signalé précédemment, cette discussion a déjà eu lieu en Colombie, à propos de l’intervention de l’Etat dans la gestion des institutions du secteur financier.
Il est nécessaire de souligner que le fait d’accorder l’autonomie aux institutions du secteur de la santé n’empêche pas que l’Etat continue à exercer les fonctions de contrôle que la loi lui impose, parmi lesquelles, le système de contrôle interne des institutions du secteur public.
12. La participation des groupes d'usagers : comme expression des initiatives de démocratisation du système de la sécurité sociale et d’une certaine perspective idéologique, la loi assure la participation des usagers du système à l’organisation, à la gestion et au contrôle des institutions qui en font partie.
Déjà à partir de la loi 10 de 1990, il existait des comités de participation des communautés (Copaco). Désormais, il s’agit de fortifier ces scénarios de participation. Il est même prévu dans les conseils d’administration (Juntas Directivas) des IPS, la participation de représentants des usagers.
Différentes dispositions de la loi illustrent cette idée :
- la présence de comités de participation dans le système de sécurité sociale (article 195),
- la participation aux conseils d’administration des IPS des communautés (article 195),
- la création des "veedurias comunitarias" 43 , (article 231),
- la création d’associations d'usagers (article 157),
- la promotion et la création des “ Empresas Solidarias de Salud ” (entreprise solidaire de santé), comme les EPS, à caractère associatif, pour réaliser une gestion sociale des subsides (annexe No. 4 ) 44 (articles 181 et 216),
- la promotion de la participation de la communauté à tous les niveaux des institutions du système de la sécurité sociale.
La notion de participation renvoie de nouveau à l’un des problèmes les plus importants de la société colombienne ; celui du très faible niveau d’organisation de la population et des communautés insuffisant pour participer aux différents scénarios, qui ont été créés tant par les lois relatives à la sécurité sociale que par la Constitution de 1991. (Cepeda 1994, Romero 1995).
Le contexte global dans lequel on peut comprendre ce qu’est un hôpital public en Colombie aujourd’hui, est forcément lié à la loi 100, dont on vient de faire une présentation large. Mais il y a un aspect qu’il est nécessaire d'approfondir dans la perspective de bien saisir les caractéristiques de ces établissements de soins créés par la loi, et qui configurent le cadre dans lequel leurs nouveaux gérants doivent agir.
Il s’agit des “ Empresas Sociales des Estado ”–ESE- (entreprises sociales de l’Etat), qui correspondent à la forme juridique déterminée par la loi pour le fonctionnement des “ Instituciones Prestadoras de Servicios ”–IPS- (institutions d’offre de services de santé), c'est-à-dire les hôpitaux.
C'est dans le cadre des ESE que les hôpitaux publics font face au marché, à la concurrence, aux usagers, aux fournisseurs. Désormais, c’est la personnalité juridique qui va les caractériser.